Insulinresistenz und HIV/HCV-Koinfetion: Neue Zusammenhänge
HIV-infizierte Patienten mit einer Hepatitis C Infektion sprechen schlechter an auf eine Interferon-Therapie als HIV-negative Personen. Koennte eine Stoerung im Blutzuckerhaushalt eine Rolle spielen?
HCV-Koinfektion – The silent killer
Die Infektion mit dem Hepatitis-C Virus (HCV) ist eine der drei häufigsten Krankheiten, an der Patienten mit einer HIV-Infektion heute noch sterben. Die HIV bedingte Immunschwäche führt zum rascheren Fortschreiten der HCV Infektion. Daher wäre es besonders wichtig, wenn wir diese Patienten rechtzeitig und effizient behandeln könnten, bevor es zur Leberfibrose oder -cirrhose kommt.
Therapieerfolge beschränkt
Leider sind die Therapieresultate der HCV Infektion mit Interferon+Ribavirin gerade bei diesen Patienten schlechter als bei HIV-Negativen. Die Gründe für das schlechtere therapeutische Ansprechen sind nicht bekannt. Eine Studie aus Italien hat den Einfluss einer Insulinresistenz auf die HCV-Therapie untersucht.
Insulinresistenz häufig bei HIV-Patienten
HIV-infizierte Patienten sind etwa 4-mal häufiger Zuckerkrank als HIV-Negative. Doch noch häufiger als das Vollbild eines Diabetes mellitus finden wir Patienten mit einem gestörten Blutzuckerhaushalt. Bei der sogenannten Insulinresistenz finden wir einen erhöhten Insulinspiegel sowie eine Erhöhung des Glukosespiegels im Blut. Etwa die Hälfte der mit Protease-Hemmern behandelten HIV-Patienten haben eine solche Störung des Zuckerhaushaltes.
Ein einfacher Messwert zur Bestimmung der Insulinresistenz ist der HOMA-Faktor. HOMA-IS (homeostasis model-assessment insulin resistant) ist das Produkt des Glukose-Spiegels (mmol/l) mit der Insulin-Konzentration (IU/ml) dividiert durch einen Korrektur Faktor von 22.5. Ein Wert über 3 zeigt eine Insulinresistenz an.
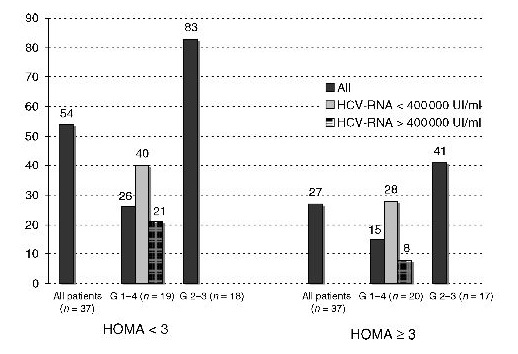
HOMA-IR beeinflusst Ansprechen der HCV-Therapie
In der Italienischen Studie wurden nun 74 Patienten untersucht, die eine HCV-Therapie mit Interferon und Ribavirin hatten. Das Ansprechen der Therapie (rapid virologic response, RVR, s. Abbildung) war signifikant besser bei den Patienten ohne Insulinresistenz. Der Unterschied bleibt bestehen über alle HCV-Genotypen, welche bekanntlich die HCV-Therapie beeinflussen. Dieses deutliche Resultat sagt natürlich noch nichts über den kausalen Zusammenhang, doch die Autoren haben einigen plausible Gründe für einen Zusammenhang zwischen HCV-Therapie und Glukosestoffwechsel aufgeführt.
HCV/HIV verschlechtert Insulinwirkung und vice-versa
Die Insulinresistenz bei HIV/HCV kann mehrere Gründe haben, doch HCV selbst beeinträchtigt die Glukoseaufnahme in die Zelle (durch Hemmung des GLUT-4, den Glucose transporter 4 und IRS1-2) doch auch verschiedene Cytokine, welche bei HIV/HCV erhöht sind (TNFa, IL-6), verschlechtern die Wirkung von Insulin.
Die Wirkung der HCV-Therapie ist auch schlechter unter einer Proteasehemmer-Therapie (Lo et al, CID, 2005) was ebenfalls mit der Insulinresistenz zusammenhängen dürfte.
Was ist die Konsequenz aus der Studie
Sicher können wir aus dieser Assoziation noch keine klaren Schlussfolgerungen ziehen. Doch es scheint vernünftig, dass wir bei HIV-Patienten vor einer HCV-Therapie die Insulinresistenz untersuchen und uns allenfalls Gedanken machen sollten, ob nicht eine Korrektur einer Vorhandenen Insulinresistenz vor einer Therapie avvisiert werden sollte. Natürlich wird die Behandlung dadurch nicht einfacher, doch angesichts des grossen Aufwandes für die Therapie scheinen solche zusätzlichen Massnahmen vernünftig.