Das Sonnenschein-Vitamin – nicht nur gut für die Knochen, sondern auch für den Erfolg der Hepatitis C-Therapie
Der Stellenwert des Vitamin Ds in der Osteoporose-Therapie ist unbestritten. Nun mehren sich die Hinweise darauf, dass es als Ergänzung zur Standardtherapie mit Peg-Interferon und Ribavirin auch den Therapieerfolg bei Hepatitis C verbessern kann.
Vitamin D3 (Cholecalciferol) wird entweder aus 7-Dehydrocholesterol unter UV-Lichteinfluss in der Haut gebildet oder muss mit der Nahrung zugeführt werden. In der Leber erfolgt ein erster Hydroxylierungsschritt zum 25-OH-D3 (25-Hydroxy-Cholecalciferol) und in der Niere anschliessend ein zweiter Hydroxylierungsschritt zu dem biologisch sehr aktiven 1alpha-25(OH)2-D3 (1,25-Dihydroxy-Cholecalciferol = Calcitriol). Calcitriol spielt in der Regulation des Calcium-Phosphat-Stoffwechsels eine wichtige Rolle, indem es die Calcium- und Phosphat-Resorption aus dem Darm fördert. Daneben scheint es aber auch noch immunregulatorische Funktion zu haben (bei Vitamin D-Mangel erhöhtes Risiko für Mycobacterium tuberculosis-Infektion und virale Infektionen der oberen Atemwege sowie für akute zelluläre Abstossung nach Lebertransplantation → Risikominderung durch Vitamin-D-Substitution).
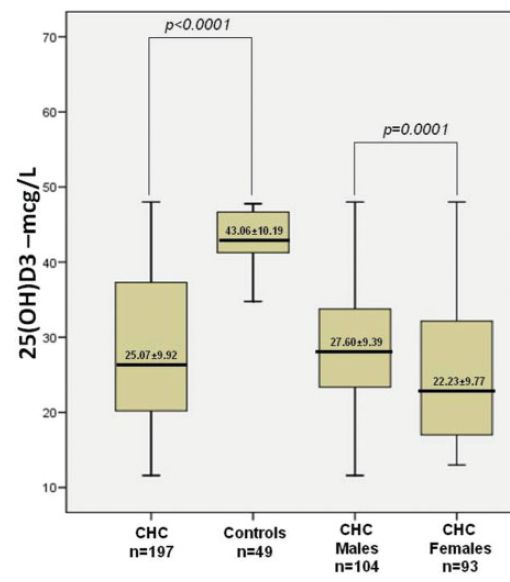
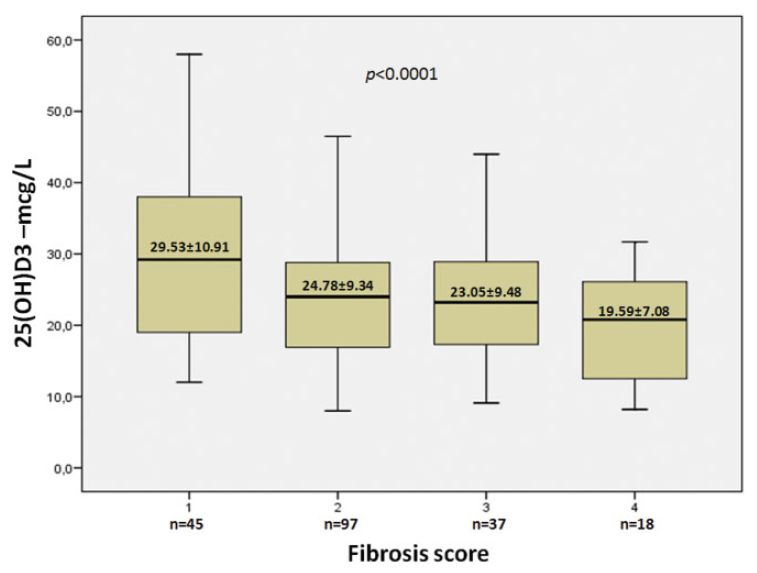
In einer von Petta et al. 2010 in Hepatology publizierten retrospektiven Studie fanden sich bei den 197 Patienten mit Biopsie-bestätigter chronischer Hepatitis C Genotyp 1 signifikant tiefere 25-Hydroxy-Cholecalciferol-Serum-Spiegel (25-OH-D) als bei den 49 bzgl. Alter und Geschlecht gematchten, gesunden Kontrollen (Mittelwert: 25,1+/-9,9ug/l versus 43,1+/-10,2ug/l bzw. Anteil mit Spiegel <30ug/l: 73% versus 6%; p<0,001) (möglicherweise Ausdruck einer verschlechterten Leberfunktion). Weibliches Geschlecht war mit niedrigeren 25-OH-D-Spiegeln assoziiert, wobei die Spiegel bei den >=55jährigen nochmals tiefer waren als bei den <55jährigen (kein solcher Altersunterschied innerhalb des männlichen Geschlechts, d.h. a.e. infolge hormonaler Veränderungen bei postmenopausalen Frauen). Zwischen nekroinflammatorischer Aktivität bzw. Fibrosegrad in der Leberbiopsie und dem 25-OH-D-Spiegel fand sich eine inverse Korrelation, d.h. tiefere 25-OH-D-Spiegel bei schwererer Leberschädigung. 70/167 (42%) der bzgl. Hepatitis C während 48 Wochen mit Peg-Interferon (Peg-IFN) und Ribavirin (RBV) behandelten Patienten erreichten ein anhaltendes Therapieansprechen (sustained virological response (SVR) = 6 Monate nach Therapieabschluss weiterhin nicht nachweisbare HCV-RNA). Dabei war der Therapieerfolg bei tieferen 25-OH-D-Spiegeln signifikant schlechter (lediglich Surrogatmarker für weiter fortgeschrittene Fibrose und damit bekannterweise schlechteres Therapieansprechen oder durch 25-OH-D-Mangel begünstigte Fibroseprogression via fehlender Schutz vor oxidativem Stress und vermehrte inflammatorische und fibrogenetische Aktivität der Kupffer´schen Sternzellen (Lebermakrophagen)?).
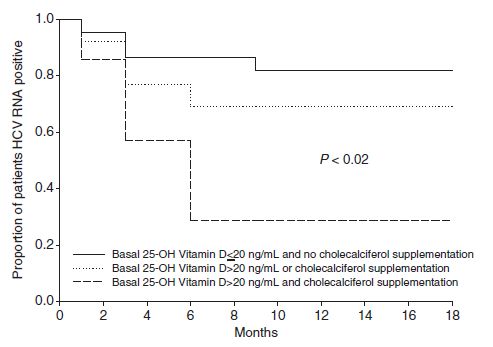
In einer von Bitetto et al. 2010 in Transplant International publizierten retrospektiven Studie an 42 konsekutiven Lebertransplantierten mit rekurrenter Hepatitis C (76% Genotyp 1, Immunsuppression mit Cyclosporin bzw. Tacrolimus, initial plus Steroid) wurde der Einfluss des Vitamin D-Spiegels und/oder der Vitamin D-Substitution auf die SVR-Rate untersucht. Behandelt wurde Genotypen-unabhängig während 48 Wochen mit IFN-alfa (3x/Wo Standard-IFN bzw. 1x/Wo pegyliertes IFN (64%)) und Ribavirin (cave: antivirale Therapie begünstigt akute Transplantatabstossung, v.a. bei IFN-Monotherapie; besseres Therapieansprechen unter Cyclosporin-A- versus Tacrolimus-basierter Immunsuppression). Die Vitamin D-Serum-Spiegel wurden bei allen Patienten jeweils unmittelbar vor Beginn der antiviralen Therapie bestimmt. 15 Patienten (36%) erhielten eine orale Vitamin D3-Substitution von täglich 800 IU Cholecalciferol (Susbtitutionsbeginn innerhalb des ersten postoperativen Trimesters, so dass bei HCV-Therapie-Start zumeist schon >1 Jahr substituiert, Vitamin-D-Substitution während der gesamten HCV-Therapie ununterbrochen fortgesetzt), um bei bereits vor Transplantation bestehender Osteopenie/Osteoporose einem weiteren Knochenabbau vorzubeugen (kein bestimmter Vitamin D-Spiegel angestrebt, Normalisierung des Vitamin D-Spiegels lediglich bei 50% der Supplementierten). 1/10 (10%) der Patienten mit schwerem Vitamin D-Mangel (<=10ng/ml (=ug/l)), 6/20 (30%) Patienten mit Vitamin-D-Werten zwischen 10 und 20ng/ml und 6/12 (50%) Patienten mit nahezu normalen 25-OH-D-Spiegeln (>20ng/ml) erreichten eine SVR (p<0,05). Vitamin D-Mangel war somit mit einem schlechteren HCV-Therapie-Ansprechen assoziiert, während eine Vitamin-D-Susbtitutionstherapie die Chancen, eine SVR zu erreichen, verbesserte (8/15 (53%) versus 5/27 (19%), p<0,02) und die Zeit bis zur HCV-Clearance signifikant verkürzte. Baseline 25-OH-D-Spiegel und Vitamin-D-Substitution hatten dabei einen synergistischen Effekt (25-OH-D <=20ng/ml ohne Vitamin D-Substitution: 4/22 (18%) SVR; 25-OH-D >20ng/ml ohne Vit.D-Substitution oder 25-OH-D<=20ng/ml und Vit.D-Substitution: 4/13 (31%) SVR; 25-OH-D >20ng/ml und Vit.D-Substitution: 5/7 (71%) SVR), welcher sich auch in der Zeit bis zur Viruselimination widerspiegelte.
In die gleiche Richtung weisen die Resultate einer prospektiven, randomisierten Studie von Abu Mouch et al., welche bisher nur in Abstract-Form am EASL 2010 in Wien publiziert wurde. 58 Therapie-naive Patienten mit chronischer Hepatitis C Genotyp 1 wurden auf 2 Gruppen randomisiert: 27 Patienten im Behandlungsarm erhielten Peg-IFN-alpha 2b (1,5ug/kg 1x/Wo s.c.) plus Ribavirin (1000-1200mg/d p.o.) mit Vitamin D3 (1000-4000 IU/d p.o., Serum-Spiegel >32 ng/ml) und 31 Patienten im Kontrollarm wurden mit der gleichen Therapie ohne Vitamin D behandelt. Die Patienten im Vitamin-D-Behandlungsarm hatten etwas schlechtere Voraussetzungen für ein Therapieansprechen (höherer BMI: 27+/-4 vs 24+/-3 (p<0,01), grösserer Anteil mit hoher Viruslast: 68% vs 58% (p<0,01) und Fibrose-Score (Metavir) >=F2: 55% vs 18% (p<0,001)). Nichtsdestotrotz waren bis auf einen alle Patienten im Behandlungsarm (96%), jedoch nur 48% (15/31) der Patienten im Kontrollarm nach 12 Therapiewochen HCV-RNA-negativ (complete early virological response (EVR)) (p<0,0001). Eine SVR (HCV-RNA 24 Wochen nach Therapieende nicht nachweisbar) wurde bei 86% (13/15) der mit Vitamin D behandelten Patienten versus 41% (5/12) der Patienten im Kontrollarm erreicht (p<0,001). Die Ergänzung der HCV-Standardtherapie mit Peg-IFN/RBV um Vitamin D führte somit bei therapienaiven Genotyp 1-Patienten zu einer deutlichen Verbesserung der SVR-Rate. Als mögliche zugrundeliegende Mechanismen diskutierten die Autoren eine Vitamin D-vermittelte Normalisierung der T-Zell-Funktion, eine Verminderung der HCV-Replikation sowie eine Reduktion der Insulinresistenz (signifikante Reduktion des HOMA-Scores nach vierwöchiger Vitamin D-Substitution). Das verglichen mit Kaukasiern (ca. 50% SVR) schlechtere Therapieansprechen bei Afrikanern (ca. 19% SVR) und Latinos (ca. 34% SVR) wurde mit einem aufgrund der dunkleren Hautfarbe niedrigeren Vitamin D-Spiegel in Verbindung gebracht.
Quellen:
1) Petta et al., Hepatology 2010;51:1158-1167
2) Bitetto et al., Transplant International 2010;30(3):417-444
3) Abu Mouch et al., Journal of Hepatology 2010; 52 (Supp 1):S26