Pseudomonas aeruginosa: Achtung vor der MHK!
Pseudomonas-Bakteriämien weisen eine hohe Mortalitätsrate auf. Wird die Mortalität durch als sensibel getestete Stämme in Abhängigkeit unterschiedlicher break points der MHK (minimale Hemmkonzentration) von Piperacillin / Tazobactam beeinflusst?
Weltweit orientiert sich ein Grossteil der Laboratorien an den Vorgaben des CLSI (Clinical Laboratory Standards Institute) wenn es um die Definition von Resistenz-breakpoints verschiedener Antibiotika zur Behandlung bestimmter Bakterien geht. Diese Vorgaben stimmen grösstenteils auch mit den breakpoints anderer Referenz-Institute überein. Betreffend Pseudomonas aeruginosa und Piperacillin-Tazobactam (PipTaz) herrscht allerdings eine grosse Divergenz seitens den Emfehlungen des CLSI vs. den Richtlinien der British Society of Antimicrobial Chemotherapy (BSAC) vor. Währenddem BSAC für PipTaz die Grenze für eine sensible Austestung bei kleiner od. gleich 16mg/l festlegt, definiert die CLSI hierfür einen Wert von kleiner od. gleich 64mg/l. PipTaz gilt als sehr wirksames antipseudomonales Antibiotikum.
Die Autoren der vor einem Jahr im CID erschienen Publikation untersuchten retrospektiv im Universitätsspital in Houston die 30-Tage-Mortalität von Pseudomonas-Bakteriämien während den Jahren 2002-06. Gefragt wurde nach unterschiedlicher Mortalität unter der Behandlung mit Pip-Taz bei gemäss CLSI sensiblem Keim (MHK kleiner od. gleich 64mg/l) in Abhängigkeit der MHK.
Es bestanden 349 Pseudomonas-Bakteriämien (349 Isolate = 349 Episoden). 54 Isolate (16%) erbrachten eine MHK von 32-64mg/l ("erhöhte MHK") von PipTaz. Hiervon wurden 34 Isolate und danebst 49 Isolate mit einer MHK von kleiner oder gleich 16mg/l ("tiefere MHK") von PipTaz mit korrekter empirischer Therapie behandelt. Verglichen wurden die Episoden, die tatsächlich mit PipTaz behandelt wurden (7 Episoden mit MHK 32-64mg/l und 10 Episoden mit MHK kleiner od. gleich 16mg/l) mit den jeweils verbleibenden Episoden, die mit einem anderen Antibiotikum behandelt wurden (27 Episoden mit MHK 32-64mg/l, 39 Episoden mit MHK grösser od. gleich 64mg/l). In der Gruppe mit erhöhter MHK fand sich im PipTaz-Arm zu 14% (1 Fall) und im Non-PipTaz-Arm zu 19% (5 Fälle, kein signifikanter Unterschied) eine Behandlung mit mehr als einem Pseudomonas-sensiblen Antibiotikum. In der Gruppe mit tieferer MHK fand sich im PipTaz-Arm zu 60% (6 Fälle) und im Non-PipTaz-Arm zu 36% (14 Fälle, ebenfalls nicht signifikant unterschiedlich) eine kombinierte antibiotische Behandlung. Die Baseline-Charakteristika (inkl. APACHE ll-Score) unterschieden sich innerhalb der Gruppen nicht.
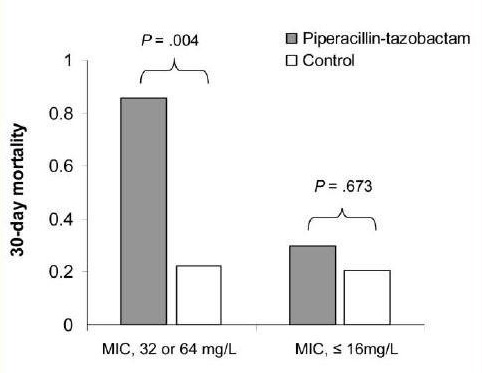
Die Ergebnisse sind aufsehenerregend: Die Mortalität der Gruppe mit erhöhter MHK betrug im PipTaz-Arm innert 30 Tagen 86%. Hingegegen zeigte sich im Non-PipTaz-Arm lediglich eine Mortalität von 22% (p 0.004). Mittels logistischer Regressionsanalyse fanden sich die Parameter APACHE ll-Score >15, eine PipTaz-Behandlung und die Dauer der Hospitalisierung vor Gewinnung der ersten Blutkultur als unabhängige signifikante Rsikofaktoren für eine erhöhte 30-Tage Mortalität (antibiotische Mono-Therapie ohne signifikanten Einfluss!). Bei einem APACHE ll-Score von kleiner od. gleich 15 war der Unterschied mit 24% Mortalitätsrate im PipTaz-Arm und 67% im Non-PipTaz-Arm etwas geringer. Die Mortalität in der Gruppe mit tieferer MHK betrug im PipTaz-Arm 30% vs. 21% im Non-PipTaz-Arm (statistisch nicht signifikant unterschiedlich). Die Wahrscheinlichkeit innert 30 Tagen zu versterben, war unter einer empirischen PipTaz-Behandlung etwa 220 Mal höher!
Auch wenn die Studie retrospektive Daten erfasste, sind die Ergebnisse spektakulär und lassen an der Berechtigung erhöhter MHK-Grenzwerte der CLSI zweifeln. Wir werden intern das Vorgehen bei Patienten unter PipTaz mit als sensibel getesteter Pseudomonas-Bakteriämie überdenken und zumindest bei Hochrisikopatienten (z.B. bei Patienten in Aplasie) die MHK erfragen, um dann bei erhöhter MHK auf ein anderes antipseudomonales Antibiotikum zu wechseln.