Die Progressive multifokale Leukenzephalopathie (PML) im Wandel der Zeit…
Die PML ist eine opportunistische Infektion bei HIV-Infektion. Die HIV-Therapie hat die Präsentation der Erkrankung deutlich verändert. Eine Dänische Studie untersucht diese Veränderungen.
Die Progressive Multifokale Leukencephalopathie ist eine schwere Erkrankung des zentralen Nervensystems. Sie befällt v.a die Oligodendrozyten, die Markscheiden bildenden Zellen. Der Untergang dieser Zellen führt zu der makroskopisch sichtbaren Demyelinisierung. Die im JID publizierte dänische Studie untersuchte die klinische Präsentation und die Prognose von PML vor der HIV-Therapie (1995- 1996), während der frühen (1997-99) und der späten Ära (2000-06) der Therapie.
PML – eine opportunistische Virusinfektion
Die PML wird durch das JC-Virus (JCV) verursacht, einem einfach gebauten, weltweit verbreitetem Polyomavirus. JCV wurde nach den Initialen des Patienten benannt, aus dem 1971 dieses DNA Virus erstmalig isoliert wurde (Major 1989).
Angesicht der hohen Seroprävalenz von bis zu 80% wird von einer latent persistierenden Infektion ausgegangen. Erst bei gestörter zellulärer Immunantwort kommt es zu einer Reaktivierung von JCV und damit zur manifesten Erkrankung. Die PML ist eine klassische opportunistische Infektion. Sie kann bei hämatologischen Erkrankungen auftreten, aber unter Therapie mit immunmodulierenden Substanzen (z.B Natalizumab, NEJM G.v. Assche 2005). HIV Patienten bilden jedoch die bei weitem grösste Patientengruppe.
Die Dänische Kohortenstudie hat in einer ersten Phase die Inzidenz von PML, in einer zweiten Phase das Outcome und die neurologischen Symptome untersucht.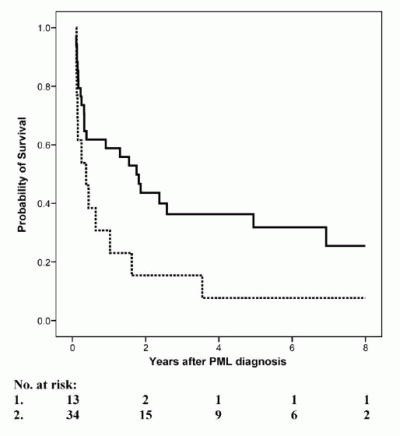
Inzidenz klar rückläufig
Dänemark hat eine Population von 5.4 Millionen mit einer geschätzeten HIV Prävalenz von 0,07%. Die Beobachtungsperiode dauerte von 1. Januar 1995 bis 31.12.2006. Unter den insgesamt 4649 Patienten der Kohorte wurde in 47 Fällen eine PML diagnostiziert.
Die Inzidenz einer PML ist nach Einführung der hochaktiven antiretroviralen Therapie stetig gesunken. Unter wirksamer ART sind deutlich langsamer progrediente Verläufe möglich, mitunter sogar Vollremissionen (Albrecht AIDS, 1998). Vollremissionen sind trotz suffizienter ART die Ausnahme, die Mortalität der PML ist hoch, Patienten die überleben haben oft residuelle neurologische Defizite.
In der nebenstehenden Abbildung ist die Überlebensrate bei Patienten mit PML-Diagnose vor 1997 (gestrichelte Linie) und nach 1997 (durchgezogene Linie) abgebildet. Es zeigt sich eine deutliche Verbesserung in der nach "HAART-Ära", doch die Prognose ist weiterhin noch schlecht.
HIV-Therapie verändert auch die Klinik
Die wichtigste Botschaft der Studie ist, dass die Inzidenz der PML nach Einführung der hochwirksamen antiretroviralen Therapie gesunken ist. Der grösste Risikofaktor eine PML zu entwickeln ist eine tiefe CD4 Zellzahl. Das Risiko einer PML bei einer Zellzahl von > 200 CD4/ul ist gering, aber nicht unmöglich (Gasnault 2008). Das klinische Spektrum ist durch die unterschiedlich lokalisierten Entmarkungsherde breit. Kognitive Störungen, von leicht bis hin zur Demenz reichend, fokal neurologische Ausfälle mit Mono-Hemiparesen, Sprach – und Visusdefizite sind häufig. Die PML kann auch das Rückemark betreffen, entsprechend sind dann die neurologischen Ausfälle.
Diagnostik der PML
Die Diagnostik umfasst eine PCR von JCV im Liquor mit einer hohen Spezifität (96-99%), jedoch einer variablen Sensitivität (57-90%). Die Bildgebung sollte mittels cMRI erfolgen, die PML kann überall lokalisiert sein, oft finden sich Herde parieto-okzipital oder periventrikulär. In Einzelfällen kann eine stereotaktische Hirnbiopsie notwendig werden.
PML bei HIV-Infektion sollte nicht mehr vorkommen!
Das wichtigste Ziel beim Managemnet der PML sollte die Prophylaxe sein, da trotz ART die Krankheit mit einer hohen Mortalität assoziiert ist bzw. schwere neurologische Ausfälle persistieren können. Das wiederum bedeutet, dass die frühe Diagnose der HIV Infektion wichtig ist und eine ART frühzeitig (vor der "Zerstörung" des Immunsystems) begonnen wird.